1. INTRODUCIÓN
En este articulo revisaremos los conceptos más importantes que nos ha dejado el pasado 2021. Entre ellos tenemos que destacar los siguientes:
- El incremento de la incidencia de los factores de riesgo cardiovasculares y su impacto socio-económico debido al aumento de eventos cardiovasculares en nuestra sociedad.
- La importancia y necesidad de implementar las medidas preventivas ya a un nivel primordial, sin esperar a la manifestación sintomatológica de la enfermedad cardiovascular.
- El posible nacimiento de una nueva disciplina, la cardio-diabetología, a consecuencia de los beneficios cardiorrenales asociados con el uso de los inhibidores del receptor SGLT2.
2. ETIOPATOLOGÍA MULTIFACTORIAL DE LA ARTERIOSCLEROSIS
La génesis y velocidad de progresión de la enfermedad arteriosclerótica está modulada por el número y la severidad de todos los factores de riesgo cardiovasculares coexistentes en el paciente(1).
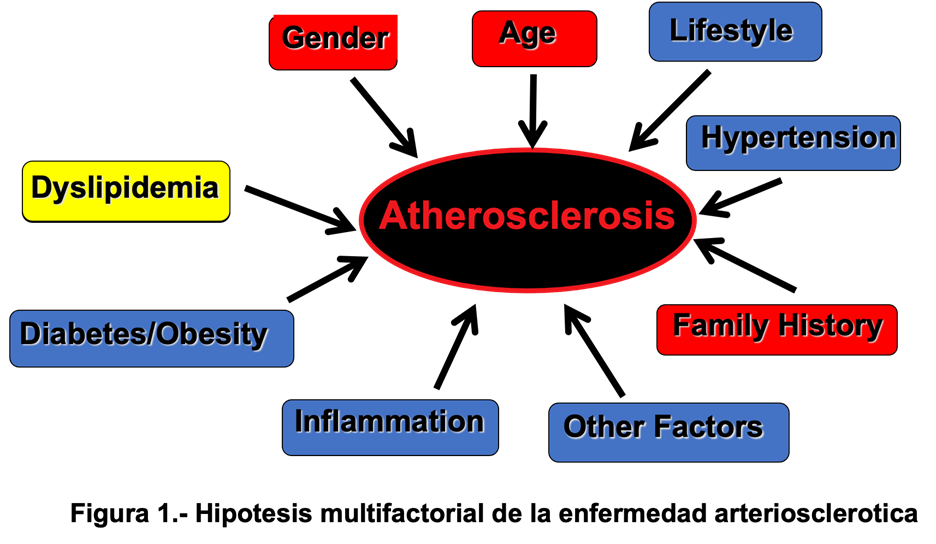
Los factores de riesgo que más frecuentemente coexisten en los pacientes cardiacos están representados en la Figura 1. En rojo están los factores que no se pueden modificar (sexo, edad y genética). Todos los demás se pueden modificar bien sea con estilo de vida o intervenciones farmacológicas.
Figura1. Hipótesis multifactorial de la enfermedad arteriosclerótica
Un malentendido muy generalizado es el concepto de que la aterosclerosis es una enfermedad que predominantemente afecta a los países con una renta per cápita más elevada debido a una ingesta excesiva de calorías frente a los países con una renta más baja. La incoherencia de este concepto se ha puesto de manifiesto entre otros estudios, por el original PURE trial (2) y que ha sido corroborado, específicamente en Sudamérica en un reciente sub-estudio del PURE. (3) Lo que sí que es muy diferente es la mortalidad por causas cardiovasculares, esta es mucho más elevada en los pacientes con una renta per cápita más baja frente a la mortalidad de los países más desarrollados a consecuencia de un mayor uso de las medidas preventivas y/o terapéuticas.
Estas evidencias apoyan totalmente la importancia socio-económica de una implementación temprana de las medidas preventivas; medidas que no tiene que ser necesariamente farmacológicas, sino que podrían ser la consecuencia de un estilo de vida saludable. Estilo de vida que estaría caracterizado por una dieta más equilibrada, mayor actividad física y el abandono del hábito tabáquico.
3. DEFINICIÓN DEL PACIENTE CARDIOVASCULAR DE ALTO RIESGO
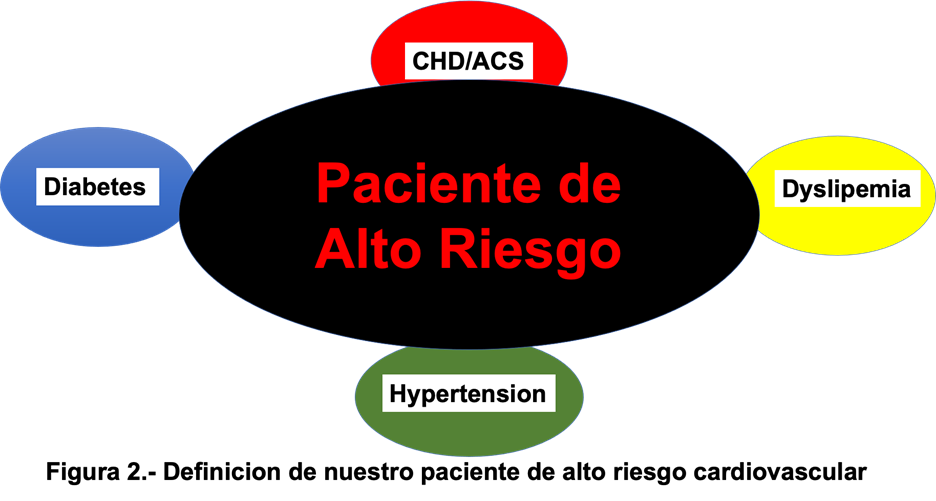
Normalmente existen un número elevado de criterios que nos permiten calcular el riesgo CV de un paciente (Framingham, ESC, ACC/AHA, etc). Pero siguiendo con el objetivo practico y más didáctico de este evento, definiremos al paciente de alto riesgo como aquel que tiene enfermedad cardiaca establecida (CHD /ACS), es dislipémico, diabético e hipertenso. Características que son bastante frecuentes en los pacientes cardiacos. Figura 2.
Figura 2. Definición de nuestro paciente de alto riesgo cardiovascular
La presencia de la enfermedad CV ya establecida está asociada con un riesgo elevado de sufrir eventos recurrentes. Los niveles de lípidos elevados están asociados con una progresión acelerada de la arteriosclerosis sin olvidar que favorece la formación de un status pro-inflamatorio y pro-trombótico. La Diabetes mellitus (T2DM) incrementa de 2-3 veces el riesgo de sufrir un evento agudo cardiovascular, así como la mortalidad asociada con estos eventos. La hipertensión incrementa el riesgo de embolias y del daño renal entre los pacientes. Una vez hemos definido nuestro paciente CV de alto riesgo, revisaremos las posibilidades terapéuticas para contrarrestar el riesgo de estos pacientes.
4. LÍPIDOS
Cuando hablamos de los lípidos sistémicos debemos de diferenciar entre el colesterol-LDL, colesterol-HDL, triglicéridos.
4.1.- Colesterol-LDL
La causalidad entre los niveles elevados de LDL circulantes y el riesgo CV está claramente demostrado por un gran número de evidencias que incluyen estudios prospectivos, estudios de intervención e incluso estudios de randomización mendeliana. (4) En general, podemos decir que existe una correlación directa entre los niveles de LDL y el riesgo CV. Estas evidencias nos llevaron a buscar fármacos capaces de controlar mejor estos niveles elevados de LDL. La disponibilidad de estas estrategias cada vez más potentes ha ido cambiando históricamente los niveles de LDL recomendados por las Guías Internacionales. A través de los datos generados por los estudios con estatinas, ezetimibe, inhibidores de la proteína PCSK9 (PCSK9-i) bien como monoterapia o combinados, se ha generado el dogma de “the lower the better” (cuanto más bajo mejor). Este dogma está claramente apoyado por los datos de los estudios con PCSK9-I que han demostrado que unos niveles de LDL tan bajos como 10mg/dl no son nocivos como se había llegado a pensar en un pasado. Se había postulado la existencia de una curva en forma de “U” diciendo que tanto los niveles muy elevados como los muy bajos de colesterol incrementaban el riesgo de cáncer de colon. Por ello, además de apoyar el dogma “the lower the better” yo incluso añadiria “ if earlier even better”( y cuanto antes aún mejor).
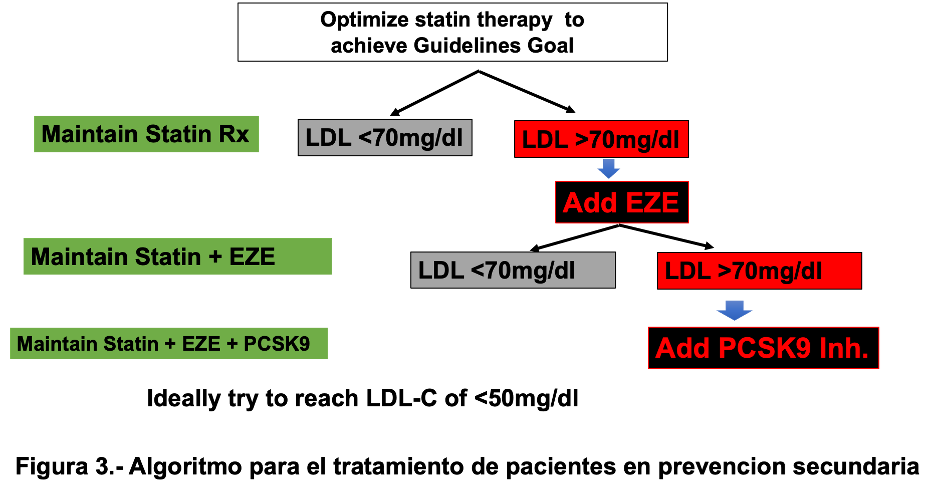
Entonces, ¿cuáles son las recomendaciones de las Guías internacionales más recientes en relación con los niveles de LDL en pacientes de alto riesgo CV? La Figura 3 presenta un algoritmo. En estos pacientes la primera opción es el uso de las estatinas dada la seguridad y eficacia de esta clase de fármacos para controlar los niveles elevados de LDL. Por ello, deberíamos de optimizar la intensidad de la estatina escogida para poder llegar a unos niveles de LDL <55mg/dl.
Figura 3. Algoritmo para el tratamiento de paciente en prevención secundaria
Cuando hablamos de la terapia con estatinas, me gustaría recalcar algunos puntos de la mayor importancia. El primero es que, una vez iniciado el tratamiento con estatinas, a menos de que el paciente manifieste efectos adversos a estas, hay que mantenerlo de por vida. Y cuando digo de por vida, quiero decir que los ancianos también se benefician de las estatinas. (5)
¿Qué podemos decir sobre los posibles efectos adversos asociados con las estatinas? Mucho se ha hablado sobre ellos, llegándose a postular que hasta un 25% de pacientes pueden no responder a este tratamiento. Un reciente meta-análisis con más de 4 millones de pacientes ha concluido que si reducimos todos los otros factores que pueden estar de alguna manera relacionados con la manifestación de los supuestos efectos adversos, llega a la conclusión, que únicamente un 9% de pacientes podrían realmente tener efectos adversos a las estatinas (6). De interés, en ese mismo análisis mencionaba a la raza hispana como uno de los posibles factores protectores frente a los efectos adversos.
4.2. Ezetimibe
En caso de que no consiguiésemos llegar a estos niveles deberíamos de añadir ezetimibe. El ezetimibe inhibe la absorción intestinal del colesterol de la dieta. La administración conjunta de estatina+ezetimibe aumenta significativamente la actividad hipolipemiente al tener un efecto dual. La inhibición de la síntesis de colesterol de novo por la estatina, combinado con una menor absorción del colesterol exógeno mediada por el zetimibe, resulta en una mayor actividad hipolipemiante al atacar las dos fuentes, endógena y exógena , del colesterol sistémico. La eficacia de esta intervención fue inicialmente demostrada en el estudio IMPROVE-IT con simvastatina +Ezetimibe (7). Hoy en día, tenemos la posibilidad de combinar estatinas más potentes que la simvastatina, tales como la atorvastatina y/o rosuvastatina con ezetimibe para conseguir una mayor reducción de las LDL.
4.3. Acido Bempedoico
Es una alternativa a las estatinas para controlar los niveles de LDL. Una de las novedades es que afecta la síntesis endógena de colesterol aun nivel más elevado que las estatinas. Inhibe la enzima adenosina trifosfato-citrato liasa (ACL), enzima que únicamente se expresa en el hígado y por tanto no tendría ningún efecto sobre las mialgias asociadas con el uso de las estatinas. Su efectividad a nivel sistémico ha sido demostrada en los estudios CLEAR (8). Dado estos resultados, ha sido aprobado por la FDA para el tratamiento de adultos -con hipercolesterolemia familiar heterocigótica o con enfermedad CV establecida; bien sea solo o combinado con ezetimibe, es importante tener en cuenta que- aún no tenemos resultados de estudios de eventos cardiovasculares.
4.4. Inhibidores de la Proteína PCSK9
Estos agentes son anticuerpos monoclonales que inhiben la interacción de la PCSK9 con el receptor hepático de las LDL. En condiciones normales el receptor hepático de las LDL reconoce las LDL y la PCSK9 que son internalizadas vía endocitosis y los lisosomas metabolizan las LDL y el receptor. La presencia del anticuerpo evita la internalización de la PCSK9 permitiendo la interacción con las LDL. Estas son metabolizadas y el receptor reciclado con lo que podrá servir de transporte hepático de más partículas de LDL con el consiguiente aumento de la actividad hipolipemiante.
Alirocumab y Evolocumab son los dos anticuerpos aprobados por la FDA. De una manera muy breve podríamos decir que estos agentes son capaces de reducir en un 50-60% los niveles de LDL tanto en pacientes en estatinas, pacientes intolerantes a las estatinas e incluso en pacientes con hipercolesterolemia familiar heterocigótica. La eficacia de estos agentes ha sido recientemente revisada (9). Un punto importante a tener en cuenta es que estos agentes, además de su marcado efecto sobre las LDL, también son capaces de bajar los triglicéridos e incluso los niveles de Lp(a) (10). Entre sus inconvenientes tenemos que mencionar su administración parenteral entre 2-4 veces por mes y su elevado precio.
4.5. Inclisiran
Este agente es el primero generado por las nueva tecnología de los RNA silenciadores. El RNA silenciador que penetra en el complejo RISC del hígado y al hibridarse con el RNA mensajero de la proteína PCSK9 inhibe su síntesis. Este mecanismo tiene la ventaja de que sólo necesita de una administración cada 6 meses y es capaz de reducir hasta en un 60% los niveles de LDL elevados (11). Entre los inconvenientes de este agente, que ya está aprobado por la FDA, además de su administración parenteral, también hemos de mencionar su elevado coste.
5. COLESTEROL Y TRIGLICÉRIDOS
Durante mucho tiempo hemos estado hablando del papel protector de las HDL frente a la enfermedad CV. Estos beneficios estaban apoyados por una serie de evidencias epidemiológicas, dietéticas e incluso por estudios de intervención farmacológica (niacina) en la era pre-estatinas. Estudios posteriores con fibratos no han corroborado estos beneficios inicialmente postulados.
Además, estudios de randomización mendeliana no apoyan la hipótesis protectora de las HDL.
La T2DM está asociada con un incremento de eventos CV. El perfil lipídico de los pacientes diabéticos cursa con unos niveles elevados LDL y triglicéridos (TGLs) y bajos de HDL. Se ha visto que, especialmente en los diabéticos, existe una relación inversa entre los niveles de HDL y de triglicéridos. ¿Será que durante todos estos años nos hemos estado fijando en el parámetro equivocado y en vez de las HDL bajas nos deberíamos de fijar en los TGLs elevados?
Alrededor de los 60’s, el Dr. Zilversmith mencionó que una gran parte del día la pasamos en condiciones de hiperlipidemia post-prandial y, por tanto, con niveles elevados de TGLs. Varios meta-análisis han postulado una asociación entre TGLs y eventos CV; asociación que es independiente de los otros factores de riesgo CV como las LDL por ejemplo (12).
Los fibratos son capaces de bajar entre 10-20% los niveles elevados de TGLs, cuando se usan en una población adecuada; es decir que tenga unos niveles elevados (aproximadamente >175 – 200mg/dl de TGLs). Un problema que afecta al uso de los fibratos es la generalización de la interacción que existe entre el Gemfibrozilo y las estatinas se aplique a los fibratos actuales. Interacción que si existe, pero que se puede disminuir en gran manera si damos la estatina por la noche y el fibrato por la mañana.
Otra terapia común para combatir los niveles elevados de TGLs es el uso de concentrados de ácidos grasos polinsaturados (W-3 FAs). En relación con la eficacia de los W-3 FAs, tenemos un meta-análisis que claramente demuestra la poca efectividad de estos suplementos (13), sin embargo, este concepto de la no eficacia de los W-3 se ha puesto en duda después de la publicación del reciente estudio REDUCE-IT (14). Este estudio demostró una reducción de 20% de los TGLs y una reducción del 25% del objetivo primario tras la administración de 4grs/día del ácido etil eicosapentanoico. La marcada reducción de eventos no se podía explicar totalmente en base al efecto hipotriglicerimiante.
Para complicar el horizonte, el estudio STRENGTH (15) publicó resultados negativos al igual que los estudios VITAL (16), ASCEND (17) y OMEMI (18).
Un análisis más detallado de los resultados positivos del REDUCE-IT con los negativos de los otros estudios ha generado la pregunta de si el Icosapent ethyl es únicamente otro W-3 o si tiene alguna otra actividad. Dos son las explicaciones posibles a la discrepancia tan marcada de estos estudios. La primera es la dosis y contenido del ácido etil eicosapentanoico que representa (4gr) frente a los otros W-3 que primordialmente contienen ácido eicosapentanoico a dosis mucho más bajas (19). La otra es mucho más compleja; Budoff et al. publicaron el estudio EVAPORATE (20).
Este estudio tenía como objetivo el efecto de ácido etil eicosapentanoico en la composición de las placas ateroscleróticas durante el periodo de tratamiento. Los autores demostraron una reducción del 17% en el contenido graso de las placas en el grupo tratado frente a un exagerado incremento del 109% en el grupo control. Específicamente uso el término“control”, en vez de placebo, porque este grupo recibió aceite mineral. Estos resultados generan la incógnita de si los resultados positivos se deben a los beneficios del tratamiento o a los efectos nocivos del aceite mineral. Es importante tener en cuenta que los otros estudios usaron aceite de maíz en el grupo control.
De todas maneras, para controlar los niveles elevados de TGLs, yo les recomendaría primero incrementar su ingesta de pescado, realizar más ejercicio y, si todavía quieren utilizar algún W-3 FA, recomendaría que usen el ácido etil eicosapentanoico, basado en las evidencias del REDUCE-IT.
6. PRESIÓN ARTERIAL
Numerosos estudios han demostrado que la presión arterial elevada es un factor de riesgo cardiovascular, habiéndose relacionado con la aterosclerosis, la enfermedad coronaria, la insuficiencia cardíaca, la enfermedad cerebrovascular, la enfermedad arterial periférica, la insuficiencia renal y la fibrilación auricular (32). El riesgo de muerte por enfermedad coronaria o ictus se incrementan de forma lineal a partir de niveles de presión arterial sistólica (PAS) de 90mmHg y 75 mmHg de presión diastólica (PAD) (33, 34).
El beneficio absoluto de reducir la PAS depende de la reducción absoluta de la PAS que obtengamos y no tanto de los fármacos que utilicemos para conseguirlo, ya que en función de las cifras de las que se partan podría ser necesario uno o más grupos farmacológicos para conseguir una reducción significativa. Hay que tener en cuenta que esta reducción de la presión arterial está condicionada por la tolerabilidad del paciente y la seguridad (35).
Un estudio reciente llama la atención ya que ha relacionado, de forma independiente, el aumento de presión arterial a largo plazo con el deterioro cognitivo, el riesgo de desarrollo de demencia, y la mortalidad por cualquier causa en adultos cognitivamente sanos (21). Por todo ello, y ya que la esperanza de vida ha aumentado significativamente hoy en día, es de vital importancia realizar esfuerzos adicionales para mejorar el control de la presión arterial.
7. DIABETES MELLITUS / SÍNDROME CARDIO-METABÓLICO
El síndrome cardio-metabólico se puede definir como una disfunción metabólica caracterizada por resistencia a la insulina, intolerancia a la glucosa, dislipemia mixta, hipertensión arterial, adiposidad central incrementada, entre otros. La T2DM está caracterizada por unos niveles elevados de glucosa y/o hemoglobina glicada y un elevado riesgo de eventos CVs. La T2DM está muy asociada a la obesidad y una vida sedentaria. Afecta a más de 29 millones de americanos y se estima que para el año 2050 1 de cada 3 americanos será diabético. La estimaciones entre los hispanos son similares por no decir que todavía más desoladoras.
La importancia clínica y social de la diabetes está manifestada por su presencia entre los pacientes cardiacos. El paciente cardiaco “vulgaris” suele presentar dislipemia, hipertensión y diabetes.
Por ello el tratamiento óptimo debe incluir el estricto control de los lípidos, de la presión arterial y por supuesto controlar los niveles de Hb A1c.
Hoy en día disponemos de un gran número de fármacos capaces de controlar de una manera efectiva y mantenida los niveles elevados de glucosa y/o HbA1c. El problema es que controlando los niveles de glucosa, se reducen los eventos microvasculares; pero no somos tan efectivos reduciendo los eventos macrovasculares como los accidentes cerebrovasculares y los infartos.
¿Qué podemos hacer para reducir la tasa de eventos cardiacos entre los diabéticos? Los tratamientos más efectivos son los agonistas del receptor GLP-1 (“glutides”) y los inhibidores del receptor SGLT2 (“gliflozinas”).
7.1. Agonistas del receptor GLP-1 Receptor (GLP-1RA)
Los agonistas del receptor GLP-1 (GLP-1RA) son agentes miméticos de las incretinas y por ello desarrollan su actividad a nivel cerebral reduciendo el apetito, a nivel estomacal, al enlentecer el vaciado gástrico y prolongar la sensación de saciedad y, a nivel pancreático estimulando la secreción de insulina e inhibiendo la liberación de glucagón. Entre los GLP-1RA es importante tener en cuenta que a pesar de los meta-análisis que nos muestran un efecto beneficioso asociado a la clase de los GLP-1RA; la realidad es que no todos son iguales, y que los estudios LEADER con liraglutide, SUSTAIN-6 con semaglutide y HARMONY con albiglutide parecen indicar que estos agentes son los GLP-1RA con mayor efectividad para reducir infartos e ictus en pacientes cardiovasculares (22).
7.2. Inhibidores del Receptor SGLT2
Los receptores del cotransportador sodio-glucosa tipo 2 (SGLT2-i) son un nuevo grupo farmacológico. Estos fármacos que inicialmente fueron desarrollados como antidiabéticos, han transformado el tratamiento de la insuficiencia cardiaca. El estudio EMPAREG-Outcome fue el primero que describió los beneficios cardiacos en pacientes diabéticos (23). Posteriormente, estudios similares con otros SGLT2-i (canagliflozina, dapagliflozina y ertugliflozina) dieron resultados similares confirmando que estamos en presencia de un efecto de clase (24).
El hecho de que los SGLT2-i redujeran de una manera significativa la mortalidad CV sin reducir en gran manera los niveles de HbA1c (una media de 0.5-0.7%) ni la incidencia de los eventos aterotrombóticos (infartos y embolias), nos llevó a pensar en la existencia de un mecanismo de acción independiente de su actividad hipoglucémica. Otras observaciones que corroboraron esta hipótesis fue la rapidez con que se detectaban los beneficios en las primeras 3-4 semanas del tratamiento. Esto nos llevó a diseñar el estudio EMPATROPISM pacientes con insuficiencia cardíaca (IC) pero sin diabetes (25, 26). Nuestro estudio demostró que los mismos beneficios también estaban presentes en pacientes no diabéticos y postulamos que un uso selectivo de cuerpos cetónicos como fuente de energía miocárdica, podría al menos parcialmente, explicar los beneficios observados. Los estudios clínicos EMPEROR-REDUCED y DAPA-HF confirmaron los beneficios en pacientes con IC tanto diabéticos como no-diabéticos (27).
Un análisis más detallado también demostró la existencia de unos efectos protectores a nivel renal (24). Los beneficios cardio-renales asociados al tratamiento con SGLT2-i están claramente establecido por los estudios clínicos mencionados previamente. Lo que no está tan definido es el mecanismo(s) responsable de estos beneficios. Se han postulado un gran número de mecanismos (28). Pero nuestros estudios postulan un papel predominante de un uso selectivo de cuerpos cetónicos (29). De una forma más detallada, recientemente hemos realizado una revisión donde postulamos la existencia de un mecanismo pleiotrópico independiente de la actividad hipoglucémica este nuevo grupo farmacológico (30).
¿Cómo usar los SGLT2 en combinación con la terapia recomendada por las Guías?
Históricamente el tratamiento recomendado para los pacientes de IC con fracción de eyección reducida (HFrEF) recomendado por las Guías incluía la combinación de varios fármacos tales como los inhibidores de la encima convertidora de angiotensina (IECAs)/antagonistas del receptor de angiotensina II (ARA II), inhibidores de la neprilisina (ARNI), antagonistas del receptor de la aldosterona (ARM) y betabloqueantes (BB). Un reciente meta-análisis ha demostrado que los beneficios de los SGLT2-i son aditivos a cualquiera de las posibles combinaciones de fármacos usados en el tratamiento de los pacientes con HFrEF (31).
Otro punto importantísimo desde el punto de vista terapéutico es, que debido a la rapidez con que se presentan los beneficios, se recomienda que en pacientes con HFrEF de nuevo diagnóstico, el uso de los SGLT2-i debe de implementarse lo antes posible en combinación con un BB. Posteriormente, deberíamos de añadir un ARM o ARNI, según la preferencia del médico. Lo ideal sería que consigamos los 4 fármacos en un periodo de 4 semanas (Figura 4 ).
Figura 4. Protocolo de tratamiento para pacientes de IC
8. CONCLUSIONES
- A pesar de la seguridad y eficacia de las estatinas y otros fármacos hipolipemiantes, todavía exististe una cierta resistencia en implementar los objetivos de LDL recomendados por las Guías internacionales. Estos problemas son mucho más marcados cuando se aplican a pacientes de prevención secundaria.
- Es de la mayor importancia el tratar al paciente como un todo en vez de controlar los factores de riesgo de una manera aislada.
- Es mucho más fácil, barato y efectivo el prevenir que el curar. Por ello debemos de ser mas proactivos en términos de prevención.
9. REFERENCIAS
- Gaye B, Canonico M, Perier MC et al. Ideal Cardiovascular Health, Mortality, and Vascular Events in Elderly Subjects: The Three-City Study. JACC 2017:69 3015- 3026.
- Yusuf S, Rangarajan S, Teo K et al. Cardiovascular Risk and Events in 17 Low-, Middle-, and High-Income Countries. NEJM 2014; 371:818.
- Lopez-Jaramillo P, Philip Joseph P, Lopez-Lopez JP et al. Risk factors, cardiovascular disease, and mortality in South America: a PURE sub-study. Eur Heart J. ehac113, https://doi.org/10.1093/eurheartj/ehac113.
- Ference BA, Ginsberg H, Graham I et al. Low-density lipoproteins cause atherosclerotic cardiovascular disease. Evidence from genetic, epidemiologic, and clinical studies. A consensus statement from the European Atherosclerosis Society Consensus Panel. Eur Heart J. 2017, 38, 2459–2472.
- Mortensen MB and Nordestgaard BG. Elevated LDL cholesterol and increased risk of myocardial infarction and atherosclerotic cardiovascular disease in individuals aged 70-100 years: a contemporary primary prevention cohort. Lancet 2020, 396:1644-1652.
- Bytyçi I,Penson PE, Mikhailidis DP et al. Prevalence of statin intolerance: a meta-analysis. Eur Heart Journal, 2022: 1-16. https://doi.org/10.1093/eurheartj/ehac015.
- Cannon CP, Blazing MA, Giugliano RP et al. Ezetimibe Added to Statin Therapy after Acute Coronary Syndromes. NEJM 2015; 372:2387.
- Tummala R, Gupta M, Reddy A et al. Bempedoic acid and its role in the management of hyperlipidemia in atherosclerosis. Annals of Medicine 2022 54:1287-1296.
- Katzmann JL, Gouni-Berthold I et al. PCSK9 Inhibition: Insights From Clinical Trials and Future Prospects. Front. Physiol.2020 https://doi.org/10.3389/fphys.2020.595819.
- Ruscica M, Greco MF, Ferri N et al. Lipoprotein(a) and PCSK9 inhibition: clinical evidence. Eur Heart J. Supplements, 2020 Vol 22, Issue Supplement_L, L53–L56, https://doi.org/10.1093/eurheartj/suaa135.
- Cordero A, Santos-Gallego C, Facila L et al. Estimation of the major cardiovascular events prevention with Inclisiran. Atherosclerosis 2020; 313:76.
- Holmes MV, Asselbergs FW, Palmer TM et al. Mendelian randomization of blood lipids for coronary heart disease. Eur Heart J. 2015, 36:539.
- Aung T, Halsey J, Kromhout D et al. Associations of Omega-3 Fatty Acid Supplement Use With Cardiovascular Disease Risks: Meta-analysis of 10 Trials Involving 77 917 Individuals. JAMA Cardiol 2018 ;3:225-234. doi: 10.1001/jamacardio.2017.5205.
- Bhatt D, Steg GP, Miller M et al. Cardiovascular Risk Reduction with Icosapent Ethyl for Hypertriglyceridemia. NEJM 2019, 380:11.
- Nissen SE, Lincoff AM, Wolski K, et al. Association Between Achieved ω-3 Fatty Acid Levels and Major Adverse Cardiovascular Outcomes in Patients With High Cardiovascular Risk: A Secondary Analysis of the STRENGTH Trial. JAMA Cardiol 2021;6:1-8.
- Manson JE, Bassuk SS, Cook NR et al. Vitamin D, Marine n-3 Fatty Acids, and Primary Prevention of Cardiovascular Disease Current Evidence. Circ Res 2020;126(1):112-128. doi: 10.1161/CIRCRESAHA.119.314541.
- Bowman L, Mafham M, Wallendszus K et al. Effects of n-3 Fatty Acid Supplements in Diabetes Mellitus. NEJM 2018, 379:1540.
- Kalstad AA, Myhre PL, Laake K et al. Effects of n-3 Fatty Acid Supplements in Elderly Patients After Myocardial Infarction: A Randomized, Controlled Trial. Circulation 2021 ;143:528-539. doi: 10.1161/CIRCULATIONAHA.120.052209.
- Martson NA, Giugliano R, Im KA et al. Association Between Triglyceride Lowering and Reduction of Cardiovascular Risk Across Multiple Lipid-Lowering Therapeutic Classes: A Systematic Review and Meta-Regression Analysis of Randomized Controlled Trials. Circulation 2019 ;140:1308-1317.
- Budoff MJ, Bhatt DL, Kinninger A et al. Effect of icosapent ethyl on progression of coronary atherosclerosis in patients with elevated triglycerides on statin therapy: final results of the EVAPORATE trial. Eur Heart J. 2020 Oct 21;41(40):3925-3932. doi: 10.1093/eurheartj/ehaa652.
- Li C, Zhu Y, Ma Y et al. Association of Cumulative Blood Pressure With Cognitive Decline, Dementia, and Mortality. J Am Coll Cardiol 2022;79:1321-1335. doi: 10.1016/j.jacc.2022.01.045.
- Marsico F, Paolillo S, Gargiulo P, et al. Effects of glucagon-like peptide-1 receptor agonists on major cardiovascular events in patients with Type 2 diabetes mellitus with or without established cardiovascular disease: a meta-analysis of randomized controlled trials. Eur Heart J. 2020;41:3346-3358. doi: 10.1093/eurheartj/ehaa082.
- Zinmam N, Fitchett D, Bluhmki E et al. Empagliflozin, Cardiovascular Outcomes, and Mortality in Type 2 Diabetes N Engl J Med 2015;373:2117-28.
- McGuire DK, Shih WJ, Cosentino F,et al. Association of SGLT2 Inhibitors With Cardiovascular and Kidney Outcomes in Patients With Type 2 Diabetes: A Meta-analysis JAMA Cardiol 2021 6:148-54 doi: 10.1001/jamacardio.2020.4511)
- Santos-Gallego C, Vargas-Delgado AP, Requena-Ibanez JA et al. Randomized Trial of Empagliflozin in Nondiabetic Patients With Heart Failure and Reduced Ejection Fraction J Am Coll Cardiol. 2021 ;77(3):243-255. doi: 10.1016/j.jacc.2020.11.008.
- Requena-Ibáñez JA, Santos-Gallego CG, Rodriguez-Cordero A, et al. Mechanistic Insights of Empagliflozin in Nondiabetic Patients With HFrEF: From the EMPA-TROPISM Study. JACC Heart Fail. 2021;9:578-589. doi: 10.1016/j.jchf.2021.04.014
- Zannad F, Ferreira JP, Pocock SJ, et al. SGLT2 inhibitors in patients with heart failure with reduced ejection fraction: a meta-analysis of the EMPEROR-Reduced and DAPA-HF trials. Lancet 2020;396:819-829. doi: 10.1016/S0140-6736(20)31824-9.
- Lopaschuk GD, Verma S. Mechanisms of Cardiovascular Benefits of Sodium Glucose Co-Transporter 2 (SGLT2) Inhibitors: A State-of-the-Art Review. JACC Basic Transl Sci 2020;5(6):632-644. doi: 10.1016/j.jacbts.2020.02.004.
- Santos-Gallego CG, Requena-Ibanez JA, San Antonio R, et al. Empagliflozin Ameliorates Adverse Left Ventricular Remodeling in Nondiabetic Heart Failure by Enhancing Myocardial Energetics. J Am Coll Cardiol. 2019 ;73:1931-1944. doi: 10.1016/j.jacc.2019.01.056.
- Yurista S, Chong CR, Badimon J et al. Therapeutic Potential of Ketone Bodies for Patients with Cardiovascular Disease: JACC State-of-the-Art-Review. JACC 2021 77:1660-69. Doi:10.1016/j.jacc.2020.12.065
- Tromp J, Ouwerker W, van Veldhuisen DJ et al. A Systematic Review and Network Meta-Analysis of Pharmacological Treatment of Heart Failure With Reduced Ejection Fraction. JACC Heart Fail 2022; 10:73-84. doi: 10.1016/j.jchf.2021.09.004.
- Lim SS, Vos T, Flaxman AD, Danaei G, Shibuya K, Adair-Rohani H, et al. A comparative risk assessment of burden of disease and injury attributable to 67 risk factors and risk factor clusters in 21 regions, 1990–2010: a systematic analysis for the Global Burden of Disease Study 2010. The Lancet 2012;380(9859):2224-2260.
- Lewington S, Clarke R, Qizilbash N, Peto R, Collins R. Age-specific relevance of usual blood pressure to vascular mortality: A meta-analysis of individual data for one million adults in 61 prospective studies. Lancet 2002;360(9349):1903-1913.
- Whelton SP, McEvoy JW, Shaw L, Psaty BM, Lima JAC, Budoff M, et al. Association of Normal Systolic Blood Pressure Level With Cardiovascular Disease in the Absence of Risk Factors. JAMA Cardiol 2020;5(9):1011-1018.
- Wills AK, Lawlor DA, Matthews FE, Sayer AA, Bakra E, Ben-Shlomo Y, et al. Life Course Trajectories of Systolic Blood Pressure Using Longitudinal Data from Eight UK Cohorts. PLOS Medicine 2011;8(6):e1000440.